Vamos a ver las principales patologías orgánicas de urgencia, o lo que es lo mismo: las enfermedades que afectan a nuestro cuerpo y que requieren tratamiento inmediato o, por lo menos en las primeras horas.
Patología respiratoria de urgencia
¿Sabes cómo funciona el aparato respiratorio?
La misión fundamental del aparato respiratorio es aportar oxígeno (O2) y retirar el anhídrido
carbónico (CO2) de la sangre. Para que esto ocurra el oxígeno tiene que llegar a los pulmones y de
éstos es transferido a la sangre, que será la encargada de llevarlo hasta los tejidos.
El aparato respiratorio está formado por dos componentes:
- Los pulmones
- y las vías respiratorias.
Además, la caja torácica, mediante la contracción de sus músculos, permite que circule el aire por las
vías respiratorias y llegue hasta los pulmones.
¿Cómo llega el oxígeno hasta los pulmones?
El aire entra y sale de los pulmones gracias a los movimientos respiratorios.
Estos movimientos son:
- Inspiración o entrada de aire hasta los pulmones. El aire penetra en las vías respiratorias
gracias a unos potentes músculos (diafragma y músculos intercostales principalmente) situados
en el tórax que, al contraerse, hacen que éste se expanda provocando la entrada de aire hasta el
interior de los pulmones.
encargados de la respiración, es decir es un proceso activo.
respiratorios (diafragma y músculos intercostales). El diafragma es el principal músculo respiratorio y ocupa el "suelo" de la caja torácica. Los músculos intercostales están entre las costillas y ayudan al diafragma. |
- Espiración o salida del aire desde los pulmones. La salida de aire se produce por la relajación de los músculos que intervienen en la respiración y por la elasticidad de los pulmones. Imagina un globo lleno de aire sujeto por tus dedos, cuando relajas los dedos se escapa el aire gracias a la elasticidad de las paredes del globo. De esta forma se comportan los pulmones durante la espiración. Como la espiración se produce cuando los músculos respiratorios están relajados, se dice que es un proceso pasivo.
¿Qué camino sigue el aire hasta llegar a los pulmones?
Ya conoces la función del aparato respiratorio y cuáles son los movimientos respiratorios. Ahora
vas a recordar el recorrido que hace una bocanada de aire, desde que entra por tu nariz hsta que llega a los pulmones.
1. El aire entra por la boca y la nariz hasta la faringe (garganta)..
2. Después atraviesa la laringe (en la laringe están las cuerdas vocales, con ellas articulas la
voz). En la entrada de la laringe hay un cartílago (epiglotis) que se cierra en el momento de la
deglución, impidiendo el paso de líquidos o comida hacia la laringe.
3. Desde de la laringe, el aire llega a la tráquea.
4. Después la tráquea se divide en dos ramas llamadas bronquios, que son las encargadas de
dirigir el aire hasta los pulmones. Los bronquios se van dividiendo y son cada vez más
pequeños (bronquiolos), para terminar en una espacie de “saquitos” denominados alveolos.
Los alvéolos se agrupan en forma de racimo en los extremos de los bronquiolos, además cada
unos está rodeado por una malla de pequeños vasos sanguíneos (capilares).
La membrana de los alveolos y los capilares es muy fina, permitiendo el paso de O2 desde el
alveolo hasta los capilares y del CO2 hasta los alvéolos, para ser eliminado mediante la
espiración. El anhídrido carbónico eliminado, proviene del metabolismo de las células.
¿Sabías que?
|
¿Cuáles son las patologías respiratorias urgentes?
Por desgracia, hay un número considerable de enfermedades que pueden afectar a la respiración. Veremos algunas de las más graves y frecuentes.
Creo que ya tienes claro cuál es la función del aparato respiratorio:
- Garantizar la existencia de unos niveles de O2 adecuados en la sangre
- y eliminar el CO2 que proviene de las reacciones químicas que se producen dentro de las células de tu cuerpo.
- Entre el oxígeno de forma adecuada por las vías respiratorias.
- Que los pulmones funcionen correctamente para que en ellos se pueda producir el intercambio gaseoso.
- Que el aparato cardiocirculatorio (corazón y vasos sanguíneos) pueda repartir el oxígeno por todo el organismo.
decir, de la oxigenación y la liberación de CO2 de la célula. A esto se le llama Insuficiencia Respiratoria (IR). La consecuencia de esta será una disminución del O2 y el aumento del CO2 en los
tejidos.
Por tanto, las causas de la IR pueden ser:
- Por problemas en las vías respiratorias que llevan el oxígeno a los pulmones:
- Como una obstrucción de los conductos de la nariz, la boca o la garganta. Como le ocurre a las personas que se atragantan o se ahogan.
- Por una enfermedad o lesión que afecta a la caja torácica o a sus músculos. Por ejemplo una fractura en las costillas después de un traumatismo.
- Por problemas cardiocirculatorios: Como la Angina de pecho, Infarto de miocardio, arritmias
cardiacas, etc.
Enfermedad Pulmonar Obstructiva Crónica (EPOC)
La Enfermedad Pulmonar Obstructiva Crónica (EPOC), es una enfermedad crónica de las vías
aéreas inferiores que se caracteriza por la dificultad del paso del aire por los bronquios. Estos están
inflamados, por el contacto durante largo tiempo con partículas nocivas o gases, y dificultan el paso de aire hacia los pulmones.
Supone un problema grave de salud pública y afecta al 9% de las personas entre los 40-69 años.
La causa más frecuente de esta inflamación crónica de los bronquios es el tabaco (el 90% de los enfermos con EPOC son fumadores) pero también pueden ser responsable de ella: la contaminación atmosférica, respirar durante largo tiempo gases o partículas nocivas en el puesto de trabajo, infecciones o factores genéticos.
En un principio, los pacientes de la EPOC sólo notan que tiene más esputos por la mañana al levantarse, pero, cuando va avanzando la enfermedad, la dificultad para respirar, empieza a limitarles
sus quehaceres diarios hasta hacerlos dependientes de medicamentos y de oxígeno en casa.
Los síntomas fundamentales de esta enfermedad son la tos, expectoración y la disnea que va en
aumento con el paso del tiempo y puede llegar a limitar la vida diaria del enfermo.
Es típico que estos enfermos todos los años sufran agravamientos de su enfermedad coincidiendo sobre todo con el invierno: Comienzan con un resfriado con tos y esputos espesos que proceden de los bronquios, los cuales ya están más cerrados de lo normal, y se obstruyen por el moco espeso que
dificulta el paso del aire hacia los pulmones.
En resumen la EPOC es una enfermedad crónica que afecta al pulmón, que aparece de forma
lenta y progresiva y que la causa principal es el hábito de fumar.
ASMA
El Asma es una enfermedad crónica de las vía aéreas que consiste en una inflamación de los bronquios, en la mayoría de los casos por causa alérgica, que impide que entre la cantidad suficiente
de aire a los pulmones.
Se produce en enfermos que suelen tener antecedentes por reacciones de sensibilidad de su organismo.
A diferencia de los pacientes que padecen de EPOC, las crisis de asma comienzan con los síntomas
en cuestión de minutos; sufren disnea con "pitos", que en los casos graves serán muy intensos y
presentarán cianosis de labios y piel.
Los pitos son el ruido del aire al pasar por los bronquios inflamados y disminuidos de calibre.
Cuando se produce la crisis hay tres factores que impiden al paciente poder respirar de forma adecuada:
- Contracción del músculo bronquial, que hace que estos se estrechen.
- Inflamación de la mucosa bronquial.
- Aumento de la producción de moco.
Los tres síntomas fundamentales del ataque de asma son: disnea, tos y sibilancias (pitos) causado por una obstrucción reversible de las vías aéreas.
¿Qué desencadena las crisis de asma?
Son muchos los factores que pueden desencadenar un ataque de asma, los más importantes son infecciones víricas, sustancias alérgicas, humos, ejercicio físico, medicamentos como la aspirina y
hasta emociones.
Los enfermos pueden no padecen ningún síntoma entre las crisis.
Las crisis de asma se tratan con fármacos broncodilatadores y con corticoides que disminuyen la inflamación bronquial.
NEUMOTÓRAX
El pulmón está envuelto por una lámina fina y lisa de tejido llamada pleura, pero también hay otra pleura que forra la pared interna de la caja torácica. El espacio que hay entre ellas es casi imperceptible y contiene una fina lámina de líquido que hace de lubricante entre las dos pleuras. Si no existieran las pleuras y esta capa de lubricante, al producirse los movimientos respiratorios, habría un rozamiento entre los pulmones y las paredes del tórax que no te dejarían respirar.
Hay ocasiones, como en el caso de un paciente atropellado, en las que puede entrar aire en el espacio que hay entre las dos pleuras y provoca lo que se denomina un Neumotórax.
Por lo tanto el neumotórax es la presencia de aire en el espacio pleural; El aire hará presión sobre el pulmón afectado impidiendo que se pueda expandir de forma adecuada con la inspiración. El resultado es que el paciente no respirará de forma adecuada porque el pulmón se ha colapsado.
¿Sabías que? A la pleura que recubre al pulmón se le llama pleura visceral y a la que tapiza la caja torácica pleura parietal.
¿Por qué se produce el neumotórax?
- Por un traumatismo en la pared del tórax, como una fractura de las costillas, etc.
- Cuando el neumotórax ocurre sin ninguna causa aparente se llama neumotórax espontáneo. Suele aparecer en personas jóvenes, delgadas y altas.
- También puede entrar el aire en la cavidad pleural a través de una lesión provocada accidentalmente en algún procedimiento médico como tomas de biopsia pleurales, colocación de una vía venosa central, etc.
- Algunas enfermedades pulmonares, como EPOC o Asma, aumentan el riesgo de padecer un neumotórax.
Los síntomas del neumotórax son disnea y dolor de instauración brusca.
Si el enfermo ya padecía una enfermedad pulmonar previa el neumotórax se puede presentar como un empeoramiento brusco de los síntomas respiratorios del paciente.
Tromboembolismo Pulmonar (TEP)
El TEP consiste en la obstrucción de las arterias que llevan la sangre al pulmón. Al no poder circular la sangre por la zona afectada del pulmón, no se puede producir el intercambio gaseoso y, por lo tanto, el paciente notará que se asfixia.
El responsable de la obstrucción de la circulación arterial pulmonar es un émbolo procedente, en la mayoría de los casos, de las venas de las extremidades inferiores.
Se produce en enfermos con antecedentes de trombosis en miembros inferiores, personas encamadas, convalecientes de cirugía, después de fracturas de huesos, etc.
¿Qué es un trombo?, ¿y un émbolo?
- El trombo es un coágulo que se forma en el interior de un vaso sanguíneo y que queda pegado en su pared. Cuando es muy grande puede ocluir todo el interior del vaso e impedir el paso de la sangre.
- Un émbolo es cuando un objeto extraño es capaz de viajar de una parte a otra del cuerpo por el torrente sanguíneo. Lo normal es que viaje por la sangre hasta que se queda atascado en un vaso sanguíneo de menor diámetro que él.
del vaso en que se ha formado se convierte en un émbolo.
Caso práctico
Luis vuelve de Nueva
York tras unos días de vacaciones. El viaje dura algo más de 8 horas, ¡se
hace interminable! Además tiene pánico a volar, por eso la mayor parte del
vuelo la pasa sin moverse de su asiento. Tras 7 horas de "inmovilidad",
siente la necesidad de levantarse para ir al servicio: Tiene las piernas
entumecidas y le cuesta trabajo emprender la marcha. Después de los primeros
pasos nota que le falta el aire, no sabe lo que le ocurre, pero siente que no puede
respirar...
¿Qué le ha ocurrido a Luis?
|
Edema Agudo de Pulmón (EAP)
El edema agudo de pulmón consiste en la acumulación de líquido (suero procedente de la sangre) en los pulmones. Como te puedes imaginar será muy difícil que se pueda realizar el intercambio gaseoso de forma adecuada, por lo que el paciente sentirá una disnea muy intensa.
 El motivo es que el corazón no bombea con suficiente fuerza la sangre al resto del organismo, lo que origina un acumulo de líquido en las zonas más bajas del cuerpo y en los pulmones.
El motivo es que el corazón no bombea con suficiente fuerza la sangre al resto del organismo, lo que origina un acumulo de líquido en las zonas más bajas del cuerpo y en los pulmones.El EAP comienza de forma brusca, muchas veces cuando el paciente está tumbado. Es una emergencia médica muy grave que, si no se trata de inmediato, puede acabar con la vida de tu
paciente.
Puede ocurrir en personas que ya padecían del corazón o en casos de infarto de miocardio actual que es lo bastante grave como para hacer que falle la función del corazón.
¿Qué síntomas provoca el EAP?
Lo que te vas a encontrar es a un paciente que está muy inquieto, sudoroso, con mala coloración de cara (pálido), con tos y disnea intensa, que ha empezado bruscamente y que aumenta cuando el
paciente está tumbado. Por eso el paciente quiere estar sentado volcado hacia delante y con los pies
en el suelo, a ser posible colgando.
En casos muy graves el paciente escupe saliva con aspecto de espuma, de color blanquecino o rosada.
Este vídeo te explica de forma muy clara en qué consiste el Edema Pulmonar Agudo.
¿Cómo valoras la respiración de tu paciente?
Después de comprobar que tu paciente está consciente y su vía aérea es permeable, debes de valorar algunas características de su respiración. Para hacer la valoración de forma adecuada, le debes dar
respuesta a estas preguntas:

- ¿Respira con dificultad?,
- ¿Respira rápido o lento?,
- ¿La respiración es superficial?
Las urgencias respiratorias engloban gran cantidad de cuadros de diferente gravedad y origen, pero el síntoma clave en estos procesos es la disnea.
Disnea es un término médico que significa dificultad respiratoria. El paciente tiene sensación de falta de aire y dificultad para conseguir una respiración eficaz.
Es un síntoma caracterizado porque la actividad respiratoria se hace consciente y penosa. Es un síntoma y como tal, una apreciación subjetiva del paciente, que la define como una sensación de “falta de aire”.
Hay varios tipos de disnea:
- Disnea de esfuerzo. Aparece al realizar esfuerzos (ejercicio).
- Disnea de reposo. Aparece sin realizar ningún esfuerzo.
- Disnea de decúbito. Aparece con el paciente tumbado. Mejora cuando lo incorporas.
Recuerda: La disnea mejora con el paciente incorporado y empeora notablemente cuando lo tumbas.
¿Respira rápido o lento?
La cantidad de veces que una persona respira en un minuto, se denomina frecuencia respiratoria. La
determinarás contando las veces que se eleva el pecho de tu paciente.
- Lo normal en un adulto es que lo haga de 10 a 15 veces por minuto.
- Los niños y niñas de 15 a 20 veces por minuto.
- Los lactantes de 20 a 40 veces por minuto.
Interesa saber si la respiración es superficial o si los movimientos del tórax son profundos, como en la respiración normal.
Hay que prestar un especial cuidado en identificar respiraciones superficiales que muchas veces son
inefectivas, es decir, no mueven la cantidad de aire necesaria para asegurar una adecuada oxigenación.
Otros signos de gravedad
Además de dar respuesta a estas preguntas: ¿Respira con dificultad?, ¿Respira rápido o lento?, ¿La
respiración es superficial?, hay otros signos de gravedad del paciente relacionados con la respiración. Te los cito a continuación:
- El paciente respira de forma irregular o hace pausas muy largas entre una respiración y otra. A estas pausas se les llaman pausas de apnea.
- Cianosis: Se denomina así, al color azulado de la piel y se produce porque no llega suficiente oxígeno a la sangre. La sangre que contiene suficiente oxígeno es de color rojo, sin embargo cuando tiene poco oxígeno, se torna azulada. La cianosis se puede ver muy bien en los dedos, justo debajo de las uñas y también en los labios. La cianosis, SÍ que es un dato objetivo de que el paciente necesita ayuda para respirar. Suele mejorar con la administración de oxígeno.
- Tiraje: El paciente presenta tiraje, cuando al inspirar, en lugar de expandirse todo el tórax, se hunde la parte del abdomen, la parte superior del tórax o el cuello. Se produce porque el paciente tiene seria dificultad para que entre el aire en sus pulmones: Trata de respirar con tanta fuerza, que produce una fuerza de succión tan grande, que algunas zonas del tórax se hunden. El “tiraje” es un signo más que evidente de dificultad respiratoria.
- La tos es un acto reflejo (también puede ser voluntaria) cuya función es expulsar secreciones u otros material extraño de la laringe, tráquea o grandes bronquios.
- Expectoración. Es la expulsión por la boca de material procedente de la vía aérea acompañando a la tos.
- Hemoptisis, Es la expulsión de sangre, procedente de las vías respiratorias, por la boca, normalmente con la tos.
- Deformidades, heridas en el tórax o movimientos anormales producidos por la fractura de varias costillas.
- Ruidos respiratorios audibles sin necesidad de usar ningún instrumento médico (fonendoscopio): Recuerda que la respiración normal no hace ruido alguno. Como regla general, cualquier sonido respiratorio que se escuche sin fonendoscopio es anormal.
- Posición: En una verdadera disnea el enfermo está sentado.
- Nivel de conciencia: Cualquier disminución de los niveles de O2 en la sangre produce inquietud. Sin embargo una subida del CO2 produce somnolencia.
sentado o con la camilla incorporada. ¡No lo tumbes ni en el cambio de camilla del hospital!
Usa el Pulsioxímetro
Seguro que en tu ambulancia dispones de un pulsioxímetro. Este instrumento te permite monitorizar la función respiratoria del paciente de forma sencilla.

El “pulsio” te informa de la oxigenación arterial sin producir daño alguno en el paciente, de forma instantánea y continua, por tanto, indirectamente, indica el estado de la ventilación.
El valor normal del pulsioxímetro oscila entre el 95% y el 99% de saturación de oxígeno.
Lo que el pulsioxímetro mide en realidad es la el porcentaje de hemoglobina de la sangre arterial que está saturada con O2. Según el grado de saturación de esta hemoglobina, la sangre cambia el tono y la intensidad del color. Este cambio de color es detectado y medido por una sonda que emite un haz de luz que atraviesa el lecho vascular.
¿Dónde colocar la sonda del pulsioxímetro?
Para monitorizar la oxigenación, el “pulsio” utiliza una sonda de medición, la cual puedes adaptar a
diversos lechos vasculares:
- El lugar más frecuente es en los dedos de la mano o del pie.
- También lo puedes colocar, mediante unas sondas especiales en el lóbulo de la oreja,
- y también en el tabique nasal.
El pulsioxímetro tiene una serie de limitaciones que debes conocer. En las situaciones que te describo
a continuación no funciona correctamente. Debes tener en cuenta que:
- Los movimientos pueden dar lecturas erróneas.
- La iluminación intensa puede dar valores altos o hacer que no capte nada.
- La piel sucia o las uñas pintadas pueden impedir una lectura correcta.
- Para que funcione correctamente, necesita una buena perfusión periférica.
¿Cómo ayudar a un paciente con Disnea?
Imagina como se debe sentir tu paciente: Se está asfixiando y lo único que desea es poder respirar mejor. Hay una palabra que empleamos todos los "sanitarios" a la ligera cuando atendemos a un paciente que tiene disnea, esta es: Tranquilícese. Esto es muy fácil decirlo; ¡tú no eres el que se está asfixiando!, pensará tu paciente.
Es cierto que cuanto más tranquilo esté, menos consumo de oxígeno tendrá su organismo y, por lo tanto mejorará su disnea. Pero no trates de calmarlo diciéndoselo, puede que lo pongas más nervioso:
- Procúrale un ambiente tranquilo,
- deja que se quede en la habitación alguna persona que le sirva de consuelo en esos momentos tan duros.
- Asegúrate de que su vía aérea esté permeable. Que no haya nada que la obstruya.
- Colócalo incorporado, de esta forma le costará menos trabajo respirar. Como norma general: NUNCA TUMBES A UN PACIENTE QUE TIENE DISNEA.
- Trata de explicarle que se sentirá mejor si respira de forma más lenta y profunda. Estas respiraciones son más efectivas: Respirando por la nariz y expulsando el aire por la boca.

- La mayoría de estos pacientes tienen espray de medicación broncodilatadora que le ayudará a respirar mejor. Si no tiene, y ves que la situación del paciente es grave, debes consultar con el médico la administración de aerosoles con las mascarillas que llevas en tu ambulancia para este fin.
- Adminístrale oxigeno con una mascarilla o con gafas nasales. Pregunta a cuantos litros por minuto lo debes poner: Si el traslado hasta el hospital es corto, puedes utilizar mascarilla tipo venturi a 15 litros por minuto, pero si el traslado es largo y tu paciente padece una EPOC, tanto oxígeno le puede resultar perjudicial. Por eso debes consultar con el médico el flujo de oxígeno que debes administrar.
- Traslada al paciente al hospital con la camilla totalmente incorporada (hasta un ángulo de 90º) o sentado en alguno de los sillones traseros.
Oxigenoterapia
El O2 está en la atmósfera a una concentración del 21%. Para una persona sana esta cantidad es suficiente para satisfacer el O2 que necesitan las células.
Las personas enfermas requieren concentraciones mayores de O2 para mantener sus niveles sanguíneos en rango compatible con la vida. Probablemente el candidato más claro para la oxigenoterapia es aquel paciente cuyos pulmones, por las razones que sean, no pueden desarrollar la función de intercambio gaseoso de forma adecuada.
¿Cómo se si debo poner oxígeno al paciente?
Existen una serie de signos y síntomas que te ayudarán a identificar las situaciones en las que le debes administrar oxígeno a tu paciente. Estos son:
- El paciente refiere que le falta aire (Disnea).
- Respira como a bocanadas.
- No puede hablar o habla palabras aisladas o frases cortas.
- Uso de músculos torácicos: verás que se deprimen los espacios intercostales, por uso de la musculatura intercostal (Tiraje intercostal). También se puede deprimir el hueco que hay sobre la clavícula.
- Fatiga y sudoración por aumento del trabajo respiratorio.
- Respiración abdominal: en condiciones normales cuando inspiramos el abdomen sobresale, pero cuando el paciente está muy agotado lo que hace es hundirse para poder inspirar.
- El paciente está agitado: la falta de oxigeno produce agitación.
- Coloración morada en labios (cianosis central) o en dedos, orejas…etc. (cianosis periférica).
- Suele estar apoyado sobre sus manos para poder inspirar mejor.
- Alteración del nivel de conciencia pudiendo llegar al coma. La hipoxia en sus estados iniciales, lo que origina con más frecuencia es cuadro de ansiedad y agitación. ¡CUIDADO! ya que lo puedes confundir con un cuadro de histeria o ansiedad.
Nota: Este "descenso paulatino de la cantidad de oxígeno administrado" se hace en el hospital.
Recuerda: Ante la duda, de si debes poner oxígeno o no, consulta con el médico coordinador.
¿Cómo administro el oxígeno?
Gafas nasales
Es un catéter de plástico que por un lado se conecta al vaso humidificador y por otro tiene dos pequeños tubitos que se introducen en nariz lo que cual permite a los pacientes comer, beber y hablar durante la administración del O2.
Se usa mucho en oxigenoterapia domiciliaria y en urgencias cuando el paciente no tolera una mascarilla (no se debe usar en situaciones de emergencias).
Presenta la desventaja de que se desconoce la concentración exacta de O2 que se suministra. Sin embargo, de forma aproximada se puede calcular aplicando la siguiente fórmula:
Concentración de O2
= (litros x 4) + 20
|
Máscara Venturi
Permite la administración precisa de O2.
Consiste en una mascarilla de plástico que se acopla a la cara (debe cubrir desde puente nasal a barbilla). En su base posee un tubo en el que regulas la concentración de oxígeno (FiO2) que quieres aportar girando un tubo regulable.
Según la FiO2 elegida, en la base de la mascarilla, dejaremos una apertura mayor o menor. El efecto Venturi consiste en que al pasar el O2 por el conducto, genera una presión negativa a su alrededor, lo que da lugar a que se succione aire ambiente por la apertura regulable existente en las anillas de la mascarillas.
Según el tamaño de esta apertura, la mezcla del O2 de la bombona y del aire ambiente hará variar la concentración de O2 que se le administra al paciente.
La mascarilla posee también unos orificios laterales que son para la salida del aire espirado, evitando
la reinhalación del propio CO2 exhalado.
Los valores de la concentración de O2 suministrado con esta máscara son del 24, 28, 31, 35, 40 y 50%.
Mascarilla con bolsa reservorio
Este sistema consigue mayores concentraciones de O2 que los sistemas anteriores (casi el 100%) se usa en enfermos con hipoxias graves.
Esta mascarilla presenta una bolsa que hace de reservorio y recibe un flujo constante de O2. A su vez tiene una válvula unidireccional que evita que el aire exhalado por el paciente entre en la bolsa. El flujo de O2 debe ajustarse para que la bolsa este siempre llena de O2 y no se colapse con la inspiración. Para conseguir este objetivo hay que usar flujos de 10-12 litros/minuto.
Mascarillas de aerosolterapia.
Son unas mascarillas de las mismas características que las de oxigenoterapia, pero en lugar del regulador de concentración de oxígeno, tienen un pequeño recipiente para poner medicación. De de esta forma, la presión del gas a su paso por el recipiente, nebuliza la solución para aerosol y hace que entre el fármaco por las vías respiratorias del paciente en forma de microgotas.
Trastornos cardiovasculares de urgencia
El sistema cardiovascular esta compuesto por el corazón y los vasos sanguineos. Su función no es otra que suministrar sangre oxigenada y nutrientes a cada célula del organismo. Al mismo tiempo transporta productos de desecho del metabolismo celular a los lugares de reciclaje o de eliminación.
Para conseguir esto colaboran el corazón, que impulsa la sangre, y los vasos que la distribuyen por
todo el organismo. El sistema cardiovascular está en íntimamente relacionado con el pulmón. En él, la sangre se llena de oxígeno y desprende anhídrido carbónico.
¿Sabías que?
Hay dos tipos diferentes de vasos
sanguíneos: las arterias y las venas. Los dos están
compuestos por 3 capas de tejido:
|
Las arterias tienen la capa media muscular más gruesa, la sangre que circula por ellas está oxigenada y va a más presión que por las venas. El grosor de las arterias es muy variable, la más gruesa es la
aorta y las más delgadas las arteriolas (arterias muy pequeñitas que llevan la sangre a todos los
tejidos del cuerpo).
Las venas tienen una pared más delgada, debido a que la sangre circula por ellas a menos presión y,
consecuentemente, menos capacidad para cambiar su diámetro. Las venas más delgadas son las vénulas que progresivamente se van haciendo más gruesas hasta terminar en las dos venas principales, la cava superior e inferior.
Entre las arteriolas y las vénulas, en el interior de los tejidos, existe una red microscópica de vasos sanguíneos llamados capilares. La pared de los capilares es extremadamente delgada permitiendo el
intercambio de gases y nutrientes a través de ellos.
El corazón
La función de este órgano es de extrema importancia, si falla te puedes morir de inmediato.
El corazón es una masa muscular que actúa a modo de bomba, impulsando la sangre a través de los vasos sanguíneos, para distribuirla a todo el organismo, y así asegurar que las células reciban el aporte necesario de oxigeno y nutrientes.
La pared del corazón está formada por tres capas que, desde fuera hacia dentro son:
- Pericardio: es de consistencia fibrosa y dura, envolviendo al corazón a modo de saco.
- Miocardio: es la capa media y de estructura muscular, siendo más gruesa en los ventrículos que en las aurículas.
- Endocardio: es una membrana que tapiza el interior del corazón. Es aquí donde se localizan las válvulas cardiacas.
¿Cuántas partes tiene el corazón?
Estructuralmente presenta cuatro cámaras:
- Una aurícula (AD) y un ventrículo (VD) en el lado derecho y
- una aurícula (AI) y un ventrículo (VI) en el lado izquierdo.
Esta sangre entra a la AD por la vena cava, atraviesa la VTC y entra en el VD que al contraerse la envía hacia el pulmón por la arteria pulmonar atravesando la válvula pulmonar. En los pulmones vuelve a cargarse de O2 y por la vena pulmonar entra en la AI que con el VI constituyen el corazón
izquierdo. Ambas cámaras están separadas por la válvula mitral.
Del VI esta sangre, ya oxigenada, es expulsada por la válvula aórtica hasta la arteria aorta desde
donde se distribuye a todas las células del cuerpo, para volver a empezar el ciclo.
¿Sabías que?
El corazón, como cualquier otro órgano,
está constituido por células que necesitan O2 y nutrientes para mantenerse vivas. Éstos
les llegan por las arterias coronarias, las cuales nacen de la aorta.
|
¿Cómo funciona el corazón?
Ya conoces la estructura del corazón y cómo circula la sangre por su interior, pero ¿sabes cómo funciona?
Al funcionamiento del corazón también se le denomina ciclo cardíaco.
El Ciclo Cardiaco comprende dos fases:
- una de relajación auricular y ventricular, llamada Diástole, seguida de una
- contracción auricular y ventricular, llamada Sístole.
los ventrículos que terminan por llenarse. En este momento se cierran las válvulas mitral y tricúspide que evitan el reflujo de sangre a las aurículas, se contraen los ventrículos (los dos a la vez) y se abren las válvulas aórtica y pulmonar que permiten la salida de la sangre a la circulación general y circulación pulmonar respectivamente.
Resumen: El ciclo cardiaco comprende la contracción de las aurículas, llamada sístole auricular, la contracción de los ventrículos, llamada sístole ventricular y la fase de recuperación o reposo, llamada diástole.
Toda esta actividad coordinada de contracciones y relajaciones auriculares y ventriculares es dirigida
por el Sistema de Conducción Eléctrico del corazón.
- El músculo cardiaco, a diferencia del resto de los tejidos, tiene la capacidad de generar sus propios impulsos eléctricos. A esta propiedad se le conoce como automatismo.
- Este impulso eléctrico se propaga por todo el corazón a través de un tejido especializado que favorece la conducción eléctrica.
- Las zonas del tejido del corazón que generan la actividad eléctrica se les llama marcapasos.
- En el corazón normal este marcapasos se llama nodo sinoauricular, y está localizado en la AD. Este nodo dispara su estímulo entre 60 y 100 veces por minuto, que corresponde con tu frecuencia cardiaca normal.
¿Cuáles son las patologías cardiovasculares urgentes?
La Insuficiencia Cardiaca es la incapacidad del corazón para bombear la sangre suficiente para
satisfacer las necesidades metabólicas de los tejidos.
Constituye la tercera causa de muerte en España y es la primera causa de hospitalización en mayores de 65 años.
Las causas más frecuentes de Insuficiencia cardiaca son:
- la hipertensión y
- la enfermedad de las arterias coronarias (llamada cardiopatía isquémica).
Te lo voy a explicar de forma esquemática para que lo entiendas mejor:
- Cuando falla el Ventrículo Izquierdo no toda la sangre contenida en él es expulsada en la sístole, esto hace que aumente la presión dentro de él.
- Esta presión se transmite hacia atrás, a la Aurícula Izquierda y las venas pulmonares, las cuales se cargan de sangre a más presión de lo habitual.
- Este aumento de presión hace que salga suero (procedente de la sangre) desde los capilares pulmonares a los alveolos.
- Estos alveolos ocupados de líquido no pueden realizar el intercambio de O2 y CO2 con la sangre de forma adecuada lo que produce DISNEA, especialmente cuando el paciente está tumbado. A esto se le llama ortopnea.
- Para compensar la falta de O2 el paciente aumenta la frecuencia respiratoria (taquipnea).
general produce DISNEA y fatiga en tu paciente.
¿Y el ventrículo derecho?
Antes has visto lo que ocurre en el Ventrículo Izquierdo pero, ¿qué ocurre en el corazón derecho?
Recuerda que debido al fallo en el funcionamiento del Ventrículo Izquierdo, hay un aumento de presión en el interior de los pulmones.
- Como aumenta la presión en los vasos pulmonares, el Ventrículo Derecho necesita hacer más esfuerzo para bombear sangre al pulmón y vencer la resistencia que este aumento de presión supone.
- Cuando esta situación se prolonga, llega un momento en que el Ventrículo Derecho se agota y es incapaz de contraerse adecuadamente para vencer este aumento de presión.
A medida que aumenta la presión en el sistema venoso, se expulsa suero por las venas y se acumula
en los tejidos de alrededor produciendo EDEMAS, que se hacen más visibles en las zonas declives del cuerpo como los miembros inferiores.
La incapacidad del Ventrículo Derecho (VD) de bombear suficiente sangre a la circulación general produce EDEMAS en tu paciente.
¿Recuerdas el EAP?
El empeoramiento de una insuficiencia cardiaca da lugar al Edema Agudo de Pulmón. Si se produce
un deterioro rápido de la función del Ventrículo Izquierdo hace que, mediante el mecanismo que has
visto más arriba, aumente considerablemente el contenido de líquido (edema) en los alveolos pulmonares provocando una Insuficiencia Respiratoria aguda, que si no se trata urgentemente puede llevar a la muerte a tu paciente.
Recuerda los síntomas del EAP:
- disnea de instauración rápida,
- tu paciente no aguanta que lo tumbes (ortopnea),
- tiene tos,
- espectoración sonrosada o blanquecina
- y está sudoroso.
Enfermedad de las Arterias Coronarias
Caso práctico
Josefa está muy fatigada y se
queja de una opresión en la zona de su pecho. Después de una rápida valoración,
el médico del equipo de emergencias le dice que sospecha que tiene algún
problema cardiovascular, pero por la datos que presenta se atrevería a
asegurar que el problema está a nivel de las arterias coronarias. ¿Y eso qué es? pregunta Josefa. El médico le comenta de que se trata de una Angina de Pecho que si no la tratamos a tiempo puede llegar a convertirse en un Infarto de Miocardio. |
La Cardiopatía Isquémica es la causa más importante de muerte en los países occidentales.
Como ya sabes, las arterias coronarias son los vasos sanguíneos que suministran O2 y nutrientes a las células del corazón. Si una se obstruye, la zona del miocardio regada por ella, tendrá una disminución del aporte de O2 y nutrientes produciéndose lo que llamamos una isquemia.
Si el suministro de O2 no se restaura rápidamente esta zona isquémica, a la que le falta oxígeno, puede llegar a morir produciéndose un infarto.

La causa más frecuente de isquemia coronaria es la Aterosclerosis:
Esta es una enfermedad que endurece y estrecha las arterias. Se produce por el depósito de colesterol en la capa interna del vaso. Después se van pegando otras sustancias al colesterol, hasta formar una masa que estrecha el vaso sanguíneo y puede llegar a obstruirlo por completo. A esta masa que estrecha el vaso se le llama Placa de Ateroma.
Cuando las coronarias aportan menos O2 del que necesita el corazón del paciente se produce la Angina de Pecho.
Sus síntomas son: Malestar en el centro del pecho en forma de opresión o dolor que se puede irradiar a los brazos, a la mandíbula, a la boca del estómago o espalda. Además puede dar nauseas, vómitos y disnea.
Ejemplo:
Ten claro concepto de oferta y demanda de O2 en el corazón para entender esta enfermedad:
- José tiene una enfermedad coronaria, es decir, tiene estrechada alguna de sus arterias coronarias.
- Cuando está en reposo puede tener un suministro adecuado de O2 al corazón y no presentar síntoma alguno. Sin embargo, cuando realiza un esfuerzo (caminar y subir las escaleras de su casa), el corazón necesita más O2, y la cantidad de sangre que le suministra sus coronarias estrechadas puede ya no ser suficiente, lo que provoca la angina de pecho.
Infarto agudo de miocardio
El Infarto Agudo de Miocardio (IAM) es la muerte o necrosis de una parte del miocardio. Se
produce por la obstrucción de una arteria coronaria (por una placa de ateroma, por ejemplo) que suprime el flujo de sangre que lo irriga durante un tiempo suficiente.
Las causas que pueden disminuir el flujo de sangre a las arterias coronarias hasta provocar el infarto
(especialmente si la coronaria ya esta previamente estrechada por la aterosclerosis) son: la oclusión de la arteria por un trombo, un espasmo de la arteria o una disminución generalizada del flujo sanguíneo por cualquier causa como un shock, arritmias o embolismo pulmonar (TEP).
Alrededor del tejido infartado hay una zona de tejido isquémico que tiende a ser eléctricamente muy
inestable (recuerda que todas las células del corazón pueden generar estímulos eléctricos) y, por tanto, puede ser fuente de arritmias graves. De hecho, la causa más frecuente de muerte por un IAM en las primeras horas del mismo es una arritmia cardiaca llamada Fibrilación Ventricular. Esta provoca una parada cardiaca.
¿Qué síntomas presenta el paciente con IAM?
El síntoma fundamental del IAM es el dolor torácico, que es similar al de la angina pero mucho más
intenso, duradero y no se alivia con el reposo o con la toma de comprimidos de nitroglicerina. Además se acompaña de otros síntomas como mareo, sudoración, nauseas, vómitos así como disnea o síncope.
En este video puedes ver cómo se produce un IAM.
El shock y las arritmias
Antes de continuar hay un par de conceptos que debes conocer. Estos son el shock y las arritmias. Ambos son unas alteraciones, que pueden llegar a ser muy graves para la salud del paciente. Además pueden aparecer en tu paciente como consecuencia de un Infarto.
¿Qué es el Shock?
Es un fallo circulatorio que da lugar a una perfusión inadecuada de los tejidos. Es decir, llega poca sangre y, por tanto, poco oxígeno a los tejidos.
Para que se produzca una correcta perfusión de los tejidos es necesario:
- Una bomba (el corazón) que impulse la sangre adecuadamente.
- Un volumen de líquido circulante suficiente (sangre y líquidos corporales)
- Un sistema de transporte de estos líquidos, los vasos sanguíneos, que son capaces de adaptarse (contrayendo y dilatándose) a los cambios que se producen en el funcionamiento de la bomba y en el volumen de líquidos. Ya sabes que los vasos sanguíneos (sobre todo las arterias) son capaces de contraerse y dilatarse para adaptase a las necesidades de cada momento. Por ejemplo, en el caso de las hemorragias, las arterias se contraen (vasoconstricción) para intentar mantener la misma presión en el interior del sistema cardiovascular.
tejidos y, si se prolonga, tu paciente entrará en shock.
Un paciente en estado shock está pálido, sudoroso, con la piel fría, inquieto y ansioso. Si no se pone
remedio, el nivel de consciencia empieza a disminuir. También aumenta la frecuencia cardiaca y
respiratoria.
Recuerda: Si crees que tu paciente está en shock, no lo levantes, mantenlo siempre tumbado para que le llegue más sangre al cerebro.
¿Qué son las arritmias?
Son un trastorno del ritmo cardiaco. Pueden ser por un aumento (Taquicardia) o disminución (bradicardia) de la frecuencia cardiaca, o porque el corazón late de forma irregular.
En muchos casos las arritmias no dan síntomas y se descubren de forma casual cuando se realiza una exploración cardiaca por otro motivo. Hay otras arritmias que son graves y pueden alterar la función de bomba del corazón. El paciente presentará estos síntomas: palidez, sudoración, disminución de la
tensión, disnea, síncope o dolor torácico.
¿Cómo valoras a un paciente con insuficiencia cardíaca?
Los síntomas que te deben hacer sospechar de que tu paciente tiene una enfermedad cardiovascular son:
- Dolor torácico,
- disnea,
- mareo,
- síncope,
- palpitaciones
- o hipotensión.
¿Qué es el dolor torácico?
Dolor torácico es cualquier molestia o sensación anómala presente en la región del tórax situada por encima del diafragma. Se diferencia del dolor que afecta a la cara posterior del tórax, al que llamamos
habitualmente dolor de espalda.
¿Cuáles son las causas de dolor torácico?
Para comprender bien las causas, debes conocer cuáles son los elementos del tórax en los que puede
aparecer el dolor:
- Problemas cardíacos:
- La cardiopatía isquémica aguda (infarto del miocardio, angina de pecho) constituye la causa más frecuente y potencialmente fatal de dolor torácico.
- Las infecciones de las estructuras del corazón (miocardio y pericardio) pueden producir también dolor, pero dentro de una enfermedad general con fiebre, decaimiento y dolores más generalizados.
- Es el dolor de la pared torácica. Suele ser el más frecuente, bien por uso muscular excesivo (actividad deportiva, tos) o bien por pequeños traumatismos.
- Otras veces se debe a inflamación de las uniones de las costillas con los cartílagos. Es un cuadro benigno que desaparece en unos días.
- Puede aparecer con crisis de asma: El paciente presenta dificultad al respirar y tiene antecedentes médicos de asma.
- Neumonía: El paciente presenta dolor, tos y fiebre.
- Neumotórax: Recuerda, es la presencia de aire en la cavidad pleural.
- Infecciones de las vías respiratorias que producen tos por uso excesivo de la musculatura.
Valoración del dolor torácico
¿Qué debes hacer para valorar el dolor torácico? ¿En qué te debes fijar?
Centrarás la valoración del dolor torácico en: su localización, tipo y el examen físico mirando el pecho del paciente.
- Localización del dolor.
- El dolor causado por isquemia aguda miocárdica tiene una localización retroesternal (en el centro del tórax).
- El dolor debido a causas pulmonares habitualmente se sitúa sobre los pulmones (a los lados del pecho).
- El dolor gastrointestinal produce molestias en la boca del estómago, aunque cuando tiene origen esofágico puede ser retroesternal fácilmente confundible con un dolor de origen cardíaco.
- El dolor producido por isquemia es como una opresión sobre el pecho, que no se modifica con los movimientos.
- El dolor que se modifica con los movimientos suele ser por causas pulmonares o musculoesqueléticas.
- El dolor con sensación de quemadura se suele deber a algún problema del esófago.
- Si el dolor se irradia hacia el cuello o el brazo izquierdo suele ser debido a enfermedad isquémica del miocardio;
- Si el dolor, por el contrario se irradia hacia el esternón y/o la espalda puede ser debido a trastornos esofágicos o una enfermedad gastrointestinal.
- Buscarás lesiones o traumatismos.
- También debes buscar signos de presión arterial baja y de riego periférico insuficiente. Estos signos son: alteraciones del nivel de consciencia, piel sudorosa, pálida y fría, dificultad para respirar.
El dolor de infarto
El dolor típico de la angina de pecho e Infarto, es de localización torácica, más frecuentemente en el lado izquierdo, de características opresivas "como si tuviera una losa encima del pecho", que no le deja respirar.
- No aumenta ni disminuye con los movimientos ni con la respiración.
- Es muy frecuente que se acompañe de mareo, palidez, sudoración, nauseas y vómitos.
- La angina de pecho suele aparecer durante el ejercicio y mejora con el reposo y con la nitroglicerina sublingual (Cafinitrina®, los pacientes la suelen tener en casa), que dilata las arterias coronarias y permite que llegue más oxígeno al corazón. En el caso de la angina de pecho, el dolor no suele durar más de 30 minutos.
- En el infarto el dolor suele aparecer en reposo, no mejora con nada y dura más de 30 minutos.
y en pacientes diabéticos.
Los pacientes que sufren de dolor típico de infarto, suelen estar inquietos y ansiosos. Imagínate lo
que debes sentir con un dolor de ese tipo. No es porque duela mucho o poco, si no que todos somos
conscientes de la gravedad y las consecuencias que puede tener un problema como este.
Otros síntomas
Además del dolor, ¿hay otros síntomas que te puedan hacer sospechar que el paciente tenga un infarto?
Pues sí, después de valorar el dolor y sus características te puedes fijar si tu paciente presenta alguno de estos síntomas:
- Disnea: En un paciente que tenga una enfermedad cardiovascular puede indicar el fallo del ventrículo izquierdo.
- Mareo o síncope: El síncope es una pérdida transitoria del nivel de consciencia. Aparece cuando el bombeo de sangre por el corazón no es suficiente para perfundir adecuadamente el cerebro.
- Palpitaciones: Son latidos cardiacos sentidos por el paciente. ¡Es normal que sientas palpitaciones después de un esfuerzo extremo! Las causas de las palpitaciones suelen ser arritmias, como las extrasístoles ventriculares, que el enfermo describe como si el corazón le diera un vuelco.
- Pulso: Si es rápido o lento; si es regular o irregular; si es fuerte o débil.
- Tensión arterial: Una TA sistólica por debajo de 90 mmHg indica hipotensión grave o shock. TA igual o superior a 140/90 mmHg se considera hipertensión.
- Estado de consciencia: Una persona alerta y orientada indica una buena perfusión cerebral.
- Piel: Puedes valorar su color, si está pálida, cianótica o sonrojada; la temperatura al tacto, si está fría o caliente; el relleno capilar, si es de más de 2 segundos o menos; si está sudorosa o no.
- Pulsioximetria: Te informa de la saturación de O2 que tiene la hemoglobina de la sangre circulante. Se considera normal una saturación por encima del 95%.
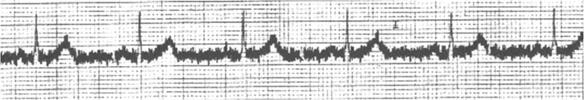
- Electrocardiograma (ECG): Es una técnica diagnóstica que se realiza a los pacientes que tienen dolor torácico. El electrocardiograma es muy útil para comprobar el correcto funcionamiento del corazón.
¿Qué es un electrocardiograma?
El electrocardiograma (ECG), registra los impulsos eléctricos que estimulan al corazón para producir su contracción.
Para esto utiliza unos electrodos colocados sobre la piel del paciente y después lo imprime en papel
mediante un sistema de registro.
Es una técnica que no tiene contraindicaciones, porque no supone riesgo alguno para el paciente; se
puede repetir todas las veces que se quiera y es barata. Además es muy fácil de hacer.
En el ECG aparecen 4 tipos de ondas, que son las que estudia el médico para su interpretación:
- Onda P: representa la contracción auricular.
- Complejo QRS: complejo de 3 ondas que representa la contracción ventricular.
- Onda T: Representa la recuperación de los ventrículos.
Las Derivaciones
El ECG consta de 12 derivaciones. Estas se obtienen colocando los 10 electrodos de exploración (los 10 cables). Cada derivación toma un registro desde distinto ángulo de la actividad cardiaca. Por lo tanto, en cada derivación se obtienen ondas con un aspecto distinto.
Las derivaciones son como una cámara de fotos que siempre dispara desde el mismo lugar, el médico conoce la imagen que debe haber desde el ángulo que está hecha la foto. Por eso es muy importante que coloques los electrodos (las cámaras de fotos), en el lugar correcto, si no lo haces puedes llevar al médico a cometer un error en la interpretación del ECG.
Imagina que tu ambulancia es el corazón del paciente, si le haces una foto con una derivación que la
enfoca desde delante y tú eres un médico que sabe interpretar un ECG, sabes que desde este ángulo,
lo normal es que se vea el paragolpes, los faros delanteros, el parabrisas, etc. Si se viera el portón
trasero en esa foto podría pasar dos cosas: Que NO esté colocada en el lugar correcto la cámara de
fotos; o que esté bien colocada, pero que tu ambulancia tenga alguna alteración.
Éstas son las 12 derivaciones del ECG:
Derivaciones de
miembros:
I, II, III, aVR, aVL, aVF
|
Derivaciones
precordiales:
V1, V2, V3, V4, V5, V6
|
¿Dónde colocas los electrodos del electro?
Para obtener las doce derivaciones del ECG, necesitas colocar diez electrodos sobre la piel del paciente: cuatro en las extremidades, con ellos obtienes las derivaciones de los miembros, y seis en el tórax para las derivaciones precordiales.
Derivaciones de los miembros
Los cables utilizados para las derivaciones de los miembros disponen habitualmente en todos los electrocardiógrafos de un código de colores. Como regla utiliza la frase "RANA Verde".
- Empieza a colocar el cable rojo en el brazo derecho,
- el amarillo en el brazo izquierdo,
- el cable negro se colocará en la pierna derecha
- y el verde en la pierna izquierda.

Derivaciones precordiales
La correcta posición de los electrodos en las derivaciones precordiales es de importancia crucial. La
colocación incorrecta de estos puede dar lugar a interpretaciones erróneas del ECG. Recuerda, es como mover la cámara de fotos de sitio.
Existen seis derivaciones precordiales conocidas como V1, V2, V3, V4, V5, y V6.
La posición para cada una y su código de colores es la siguiente:
 V1: 4º espacio intercostal derecho, línea paraesternal derecha.
V1: 4º espacio intercostal derecho, línea paraesternal derecha.V2: 4º espacio intercostal izquierdo, línea paraesternal izquierda.
V3: Punto medio entre V2 y V4.
V4: 5º espacio intercostal izquierdo, línea media clavicular.
V5: 5º espacio intercostal izquierdo, línea axilar anterior.
V6: 5º espacio intercostal izquierdo, línea axilar media.
| Recuerda: Hay sólo una forma correcta de colocar los electrodos, y es esta que has aprendido. No pongas los electrodos a ojo, cuenta siempre los espacios. |
¿Cómo se hace un ECG?
Para hacer un electro de forma adecuada, sigue estos pasos:
1. Explica a tu paciente lo que le vas a hacer. Es una técnica indolora y no supone ningún riesgo para él.
2. Respeta en todo momento la Intimidad de tu paciente. Recuerda que algunos electrodos se colocan sobre su pecho.
3. Colócalo boca arriba, en un lugar cómodo y cálido. Cualquier movimiento o temblor va a empeorar la calidad del trazado del ECG.
4. Retira reloj, pulseras, etc. para dejar libre el tórax, las muñecas y los tobillos del paciente.
5. Limpia la piel con suero salino o alcohol. La grasa de la piel hace de aislante eléctrico y dificulta el registro de la actividad eléctrica. Si usas electrodos impregnados de gel conductor, no hace falta que apliques alcohol o suero.
6. Si el paciente tiene mucho vello en el pecho, puede que tengas que rasurar el lugar donde van a colocarse los electrodos. En caso de que rasures, ten la precaución de NO aplicar alcohol porque escuece.
7. Colocar correctamente los electrodos como ya has aprendido.
8. Enciende el ECG y si tiene la opción de "aplicar filtro" actívala. De esta forma el trazado será más claro.
9. Anota en el ECG: Nombre del paciente, edad, fecha, hora y si le duele el pecho escribe “con dolor”.
¿Dónde se imprime el ECG?
Los electrocardiógrafos imprimen el registro de la actividad eléctrica un papel milimetrado. Este está dividido por una serie de marcas de dos tipos: las líneas delgadas se encuentran separadas entre sí a una distancia de 1 mm, mientras que las marcas gruesas tienen una distancia entre sí de 5 mm.
Importante: Si tu electrocardiógrafo tiene la opción de elegir la velocidad del papel, elige siempre 25 mm/seg. Y el voltaje a 10 mm/mV.
¿Qué puede alterar el registro?
Hay varias causas que pueden hacer que tu electro no se vea de forma adecuada. Algunas de ellas son:
- Interferencias por electricidad
- Temblor muscular
- Inestabilidad de la línea isoeléctrica
Temblor muscular
El paciente puede tener frío o estar en una posición incómoda, también puede que haya mal contacto
del electrodo con la piel. A veces, el paciente puede que tenga una enfermedad que le provoca
temblores y no pueda dejar de moverse. Si le coges las manos se puede mejorar.
Inestabilidad de la línea Isoeléctrica
Se producen por un mal contacto del electrodo con la piel del paciente. Asegúrate de que están bien
pegados y de que no has puesto los electrodos sobre la ropa, por ejemplo.
¿Cómo puedes ayudar al paciente?
 El dolor producido por la angina de pecho se alivia al desaparecer la tensión física o psíquica, pues a medida que la frecuencia cardiaca se normaliza las necesidades de oxigeno del músculo cardiaco disminuye.
El dolor producido por la angina de pecho se alivia al desaparecer la tensión física o psíquica, pues a medida que la frecuencia cardiaca se normaliza las necesidades de oxigeno del músculo cardiaco disminuye.Por tanto a estos enfermos se les aconseja reposo, así como la administración un comprimido de nitroglicerina sublingual que suelen llevar.
Al presentar los síntomas de la crisis de dolor, se le pone un comprimido debajo de la lengua para que llegue antes a la circulación sanguínea y ayude a dilatar las arterias que irrigan al corazón.
Recuerda: Mantén a tu paciente en reposo. No le permitas caminar aunque insista en hacerlo. Lo colocarás en la camilla con el respaldado incorporado para que pueda respirar mejor.
En los casos más graves como el IAM:
Alteraciones neurológicas de urgencia
¿sábes que quiere decir "Alteraciones neurológicas de urgencia"?
 El término "Neurológicas", te sonará a neurona y no irás muy desencaminado, pero la respuesta es mucho más fácil de lo que crees: Neurológico es un sinónimo de Sistema Nervioso.
El término "Neurológicas", te sonará a neurona y no irás muy desencaminado, pero la respuesta es mucho más fácil de lo que crees: Neurológico es un sinónimo de Sistema Nervioso.
Sí, otra forma de titular este tema podría ser: Enfermedades Urgentes del Sistema Nervioso.
El Sistema Nervioso es el encargado de dirigir todas las funciones del organismo.
Desde el punto de vista anatómico, se divide en tres partes:
- Sistema nervioso central: Lo componen el Encéfalo y la Médula Espinal. Él es el encargado de realizar todas las funciones superiores del ser humano: las cognitivas y las emocionales. Está protegido por el cráneo y por la columna vertebral.
Lo forman las siguientes partes:
- Sistema nervioso autónomo o vegetativo: Es el encargado de regular las funciones internas del organismo, su objetivo es mantener el equilibrio fisiológico. Dirige y controla, de forma automática, la mayor parte de la actividad involuntaria de los órganos y glándulas. Como por ejemplo el ritmo cardíaco o la respiración.
Lo forman:
Accidente Cardio Vascular (ACV)
La causa es el cese del riego sanguíneo en una determinada área del cerebro debido a una obstrucción de un vaso cerebral (por trombosis o embolia) o a una rotura del mismo (hemorragia).
Se trata de la 3ª causa de muerte y la primera de invalidez en países desarrollados. Es una urgencia que requiere una intervención inmediata.
¿Cómo se clasifican los ACV?
Los ACV se dividen en Isquémicos y Hemorrágicos.
- ACV Isquémicos: Se producen por la obstrucción de un vaso cerebral. Según la causa de la obstrucción pueden ser:
Características y síntomas del ACV
Te preguntarás ¿Cómo puedo saber que una persona tiene un ACV?. Lo único que sé es que se les queda un lado paralizado y hablan con dificultad. ¿Hay algún otro síntoma?.
Lo que caracteriza a un ACV es que sus síntomas se instauran en un corto espacio de tiempo.
 Los síntomas que te deben hacer sospechar un ACV son:
Los síntomas que te deben hacer sospechar un ACV son:
No existe ningún síntoma totalmente fiable para distinguir con seguridad entre ACV isquémico y
hemorrágico. Sin embargo, te puede hacer pensar en:
- ACV Hemorrágico:
¿Hay alguna escala que los mida?
Al igual que el nivel de consciencia de tu paciente lo puedes medir con la escala del coma de Glasgow, para el ACV también hay una escala que te facilita la valoración de este tipo de pacientes.
A nivel extrahospitalario se emplea la Escala de Accidente Cerebrovascular de Cincinnati que mediante la evaluación de tres signos físicos detecta un alto porcentajes de pacientes con ACV agudos:
 - Asimetría facial:
- Asimetría facial:
Para comprobarlo le pides al paciente que cierre los ojos y mantenga ambos brazos extendidos, con las palmas de las manos hacia arriba, durante 10 segundos.
Se hace que el paciente diga una frase.
¿Cómo ayudas a tu paciente?
Después comprobar sus constantes vitales mediante el ABC, debes:
Crisis Epilécticas
Las crisis epilépticas son unas de las patologías neurológicos más frecuentes que se pueden ver en Medicina Urgencias; una de cada 20 personas sufrirá una crisis epiléptica a lo largo de su vida.
Se trata de episodios de aparición brusca debida a una descarga masiva, excesiva e incontrolada de la actividad de un grupo o grupos de neuronas. Estas descargas generan una serie de síntomas motores, sensitivos o psiquiátricos según la zona donde se originen y de la extensión o no a otras áreas del cerebro. Esto se traduce en el paciente en forma de convulsiones.
Cualquier persona puede sufrir una crisis en un momento dado, pero hay algunas que tiene más predisposición a padecerlas, debido a que nacieron así o a que sufrieron alguna lesión cerebral que
incrementa la irritabilidad de alguna parte del cerebro.
Cuando las crisis se repiten dos o más veces y no están provocadas por una causa inmediatamente
identificable hablamos de epilepsia.
¿Qué causa las convulsiones?
Las crisis epilépticas pueden ser causadas por una variedad de situaciones que conducen a una irritabilidad cerebral.
Tipos de crisis epilépticas
Hay varios tipos de crisis epilépticas que se agrupan en dos grandes grupos, dependiendo de si afectan a todo el cuerpo o a una parte de él:
- Generalizadas: Se caracterizan por una pérdida de consciencia desde el inicio. Pueden ser:
Recuerda: Mantén a tu paciente en reposo. No le permitas caminar aunque insista en hacerlo. Lo colocarás en la camilla con el respaldado incorporado para que pueda respirar mejor.
En los casos más graves como el IAM:
- Se le administra oxígeno mediante gafas nasales, para así enriquecer el aire respirado.
- El enfermero tomará una vía venosa para medicación que ayuda a dilatar las arterias coronarias.
- Se le administra analgésicos muy potentes, como la morfina, para disminuir el dolor y la tensión psíquica.
- También se le da una aspirina por vía oral. La aspirina ayuda a disolver el coágulo que obstruye la arteria coronaria.
Alteraciones neurológicas de urgencia
¿sábes que quiere decir "Alteraciones neurológicas de urgencia"?
 El término "Neurológicas", te sonará a neurona y no irás muy desencaminado, pero la respuesta es mucho más fácil de lo que crees: Neurológico es un sinónimo de Sistema Nervioso.
El término "Neurológicas", te sonará a neurona y no irás muy desencaminado, pero la respuesta es mucho más fácil de lo que crees: Neurológico es un sinónimo de Sistema Nervioso.Sí, otra forma de titular este tema podría ser: Enfermedades Urgentes del Sistema Nervioso.
El Sistema Nervioso es el encargado de dirigir todas las funciones del organismo.
Desde el punto de vista anatómico, se divide en tres partes:
- Sistema nervioso central: Lo componen el Encéfalo y la Médula Espinal. Él es el encargado de realizar todas las funciones superiores del ser humano: las cognitivas y las emocionales. Está protegido por el cráneo y por la columna vertebral.
Lo forman las siguientes partes:
- Encéfalo, que se divide en: Cerebro, Cerebelo y Tronco del encéfalo.
- Médula espinal.
- Sistema nervioso autónomo o vegetativo: Es el encargado de regular las funciones internas del organismo, su objetivo es mantener el equilibrio fisiológico. Dirige y controla, de forma automática, la mayor parte de la actividad involuntaria de los órganos y glándulas. Como por ejemplo el ritmo cardíaco o la respiración.
Lo forman:
- el Sistema nervioso simpático
- y el parasimpático.
- ACV, son las siglas de Accidente Cerebrovascular.
- Convulsiones.
- Coma.
Accidente Cardio Vascular (ACV)
Caso práctico
María está en casa sentada junto a su marido. Mira con
interés la televisión para no perder ningún detalle de lo que dicen. Lleva
algo más de diez minutos con un fuerte dolor de cabeza que, al
principio era suave, pero cada vez se hace más intenso. Decide levantarse
para coger una pastilla pero pierde el equilibrio ¿qué me pasa?,
piensa. Parece que el lado derecho de su cuerpo no funciona con normalidad,
ha quedado paralizado, además no puede hablar con claridad. Su marido
se ha dado cuenta de la situación y pide ayuda de inmediato.
|
La causa es el cese del riego sanguíneo en una determinada área del cerebro debido a una obstrucción de un vaso cerebral (por trombosis o embolia) o a una rotura del mismo (hemorragia).
Se trata de la 3ª causa de muerte y la primera de invalidez en países desarrollados. Es una urgencia que requiere una intervención inmediata.
¿Cómo se clasifican los ACV?
Los ACV se dividen en Isquémicos y Hemorrágicos.
- ACV Isquémicos: Se producen por la obstrucción de un vaso cerebral. Según la causa de la obstrucción pueden ser:
- Trombóticos: La mayoría causados por aterosclerosis que al tratarse un proceso que evoluciona con los años hace que la mayoría de los pacientes sean mayores. Muchos de estos pacientes antes de sufrir el ACV han tenido meses o años antes lo que llamamos un Accidente Isquémico Transitorio (AIT) que consiste en un déficit neurológico que se resuelve completamente en menos de 24 h. debido a una obstrucción pasajera de un vaso cerebral. El AIT se le pueden considerar por tanto como una señal de alarma de una enfermedad vascular que hay que tratar ya que hasta 1/3 de estos pacientes terminan teniendo un infarto cerebral.
- Embólicos: Se deben a émbolos procedentes de otras partes del cuerpo, principalmente de corazones enfermos que en su disfunción dan lugar a su formación y al salir del corazón bloquean el vaso cerebral en el que se alojan.
Características y síntomas del ACV
Te preguntarás ¿Cómo puedo saber que una persona tiene un ACV?. Lo único que sé es que se les queda un lado paralizado y hablan con dificultad. ¿Hay algún otro síntoma?.
Lo que caracteriza a un ACV es que sus síntomas se instauran en un corto espacio de tiempo.
 Los síntomas que te deben hacer sospechar un ACV son:
Los síntomas que te deben hacer sospechar un ACV son:- Debilidad repentina de un miembro.
- Falta de sensibilidad o parálisis (brazo, pierna, cara).
- Dificultad o imposibilidad de hablar.
- Alteración de la visión.
- Dolor de cabeza importante.
- Mareo acompañado o no de pérdida de equilibrio o coordinación.
No existe ningún síntoma totalmente fiable para distinguir con seguridad entre ACV isquémico y
hemorrágico. Sin embargo, te puede hacer pensar en:
- ACV Hemorrágico:
- Dolor de cabeza de aparición brusca e intensa.
- Vómitos.
- Alteración del nivel de conciencia mantenido o progresivo.
- Rigidez de nuca: Cuando intentas echar su cabeza hacia atrás, te cuesta mucho trabajo.
- Antecedentes de hipertensión, alcoholismo o tratamiento con fármacos anticoagulantes.
- Los síntomas aparecen durante la noche, por la mañana al levantarse o en la primera micción.
- Los síntomas una vez que aparecen progresan en horas.
- El enfermo tiene antecedentes de problemas de válvulas cardiacas, AIT o cardiopatía isquémica.
¿Hay alguna escala que los mida?
Al igual que el nivel de consciencia de tu paciente lo puedes medir con la escala del coma de Glasgow, para el ACV también hay una escala que te facilita la valoración de este tipo de pacientes.
A nivel extrahospitalario se emplea la Escala de Accidente Cerebrovascular de Cincinnati que mediante la evaluación de tres signos físicos detecta un alto porcentajes de pacientes con ACV agudos:
 - Asimetría facial:
- Asimetría facial:- Normal: ambos lados de la cara se mueven de forma simétrica.
- Anormal: un lado de la cara no se mueve tan bien como el otro.
Para comprobarlo le pides al paciente que cierre los ojos y mantenga ambos brazos extendidos, con las palmas de las manos hacia arriba, durante 10 segundos.
- Normal: ambos brazos se mueven igual, o no se mueven.
- Anormal: un brazo no se mueve o cae respecto al otro.
Se hace que el paciente diga una frase.
- Normal: El paciente usa las palabras correctas pronunciándolas de forma adecuada.
- Anormal: El paciente no pronuncia bien las palabras, se equivoca al decirlas o no puede hablar.
¿Cómo ayudas a tu paciente?
Después comprobar sus constantes vitales mediante el ABC, debes:
- Administrar oxígeno con gafas nasales a 2 litros por minuto.
- Si tienes oportunidad hazle una glucemia capilar. La hipoglucemia da síntomas parecidos a los del ACV.
- Toma la temperatura de tu paciente. A veces la fiebre alta puede alterar el nivel de consciencia.
- Proteger la extremidad paralizada, ya que el paciente no la siente y se puede lesionar.
- Transpórtalo hacia el hospital tumbado en la camilla con el respaldar elevado a 30º.
Crisis Epilécticas
|
Cuando ves una
persona convulsionar, los ojos del paciente estarán entornados hacia atrás,
apretará su mandíbula con una fuerza increíble, con el peligro de morderse la
lengua. Lo que más impresiona es la forma en la que se mueve, ¡perece como si
se estuviera electrocutandose!.
|
Las crisis epilépticas son unas de las patologías neurológicos más frecuentes que se pueden ver en Medicina Urgencias; una de cada 20 personas sufrirá una crisis epiléptica a lo largo de su vida.
Se trata de episodios de aparición brusca debida a una descarga masiva, excesiva e incontrolada de la actividad de un grupo o grupos de neuronas. Estas descargas generan una serie de síntomas motores, sensitivos o psiquiátricos según la zona donde se originen y de la extensión o no a otras áreas del cerebro. Esto se traduce en el paciente en forma de convulsiones.
Cualquier persona puede sufrir una crisis en un momento dado, pero hay algunas que tiene más predisposición a padecerlas, debido a que nacieron así o a que sufrieron alguna lesión cerebral que
incrementa la irritabilidad de alguna parte del cerebro.
Cuando las crisis se repiten dos o más veces y no están provocadas por una causa inmediatamente
identificable hablamos de epilepsia.
¿Qué causa las convulsiones?
Las crisis epilépticas pueden ser causadas por una variedad de situaciones que conducen a una irritabilidad cerebral.
- ACV, recientes y pasados.
- Traumatismos cráneo encefálicos, recientes y pasados.
- Lesiones en el interior del cráneo como tumores, hematomas, abscesos, malformaciones vasculares.
- Infecciones del SNC.
- Lesiones como consecuencia de una operación cerebral.
- Hipoxemia. Recuerda que es la falta de oxígeno.
- Hipoglucemia.
- Tóxicos, drogas y fármacos.
- Retirada del alcohol o drogas. Los síndromes por deprivación (el mono) de alcohol o drogas.
- En un epiléptico conocido: tratamiento antiepiléptico inadecuado.
- Causa no conocida: constituyen un 60% de los casos, pudieran tener un origen genético.
Tipos de crisis epilépticas
Hay varios tipos de crisis epilépticas que se agrupan en dos grandes grupos, dependiendo de si afectan a todo el cuerpo o a una parte de él:
- Generalizadas: Se caracterizan por una pérdida de consciencia desde el inicio. Pueden ser:
- Tónicas: Con una contracción mantenida del tronco o extremidades.
- Atónicas: pérdida súbita del tono muscular con frecuente caída al suelo.
- Tónico-Clónica: Contracciones y relajaciones rápidas y continuadas de grupos musculares que dan lugar a sacudidas de los miembros. Estas crisis se suelen acompañar de mordedura de lengua e incontinencia de esfínteres. Este periodo de intensa actividad motora es seguido de un periodo de coma o somnolencia conocido por estado postcrítico. El enfermo cuando se recupera no recuerda lo ocurrido.
- Mioclónicas: son contracciones musculares súbitas y breves que producen flexión de extremidades.
- Ausencias: Son pérdidas súbitas de conciencia (desconexión del medio) sin pérdida del tono muscular. Duran unos 10 seg.
Importante: No debes confundir estos tipos de crisis con una crisis histérica, que sufren los pacientes psiquiátricos. En estos casos los movimientos que presentan son caóticos, no rítmicos, no hay estado postcrítico, el enfermo recuerda el episodio y tienen lugar en presencia de otras personas que hacen de audiencia.
¿Cómo se producen las crisis?

Para que te hagas una idea más aproximada de lo que es una crisis epiléptica, te voy a describirlo con un ejemplo.
Te puede servir para diferenciar una convulsión real de las que provoca el paciente en las crisis histéricas.
La secuencia de hechos más frecuente en una crisis generalizada es la siguiente:
¡Una imagen vale más que mil palabras!, mira este video de un paciente convulsionando.
¡Ayuda a tu paciente, está convulsionado!
El paciente se está poniendo azul, no puede respirar porque todos los músculos de su cuerpo (incluido los respiratorios) están totalmente rígidos. Ves como sale sangre de su boca mezclada con la saliva. Los espasmos de su cuerpo lo hacen saltar en el suelo… ¿qué puedes hacer por él?
El objetivo de tu ayuda irá encaminado a mantener permeable la vía aérea y a evitar que el enfermo se lesione durante la crisis.
EL COMA
El coma es un estado de disminución del nivel de consciencia que puede oscilar entre la somnolencia y el coma profundo.
¿Cómo puedes medir el nivel de consciencia alterado?
El estado del nivel de conciencia lo puedes dividir en 4 niveles:
Este tipo de valoraciones te puede resultar complejo, por eso lo voy a simplificar. Usa la siguiente
regla mnemotécnica: Recuerda estas siglas AVDN.
Por este motivo: ¡Ante un enfermo en coma debes aplicar el ABC para proteger su vía aérea!
¿Sabes que es un Síncope?
Es una pérdida de la consciencia repentina y de corta duración debido a una interrupción temporal del riego sanguíneo cerebral. Es una de las causas más frecuente de pérdida de conciencia en medicina de emergencias.
Se diferencia del coma en que en el síncope la pérdida de consciencia dura pocos minutos se
recupera sola, normalmente cuando tumbas al paciente. Recuerda que en esta postura llega
mejor la sangre al cerebro.
¿Cómo se producen las crisis?

Para que te hagas una idea más aproximada de lo que es una crisis epiléptica, te voy a describirlo con un ejemplo.
Te puede servir para diferenciar una convulsión real de las que provoca el paciente en las crisis histéricas.
La secuencia de hechos más frecuente en una crisis generalizada es la siguiente:
- Muchos pacientes primero experimentan un "Aura", que es una sensación particular que precede y avisa de un inminente ataque. Normalmente dura pocos segundos y suele consistir en alucinaciones visuales o auditivas, sensación dolorosa en el abdomen o sensación de movimiento en una parte del cuerpo que permanece inmóvil.
- Tras el "aura" el paciente de forma brusca pierde la conciencia.
- Comienza la fase tónica caracterizada por una tensión de los músculos continua de unos 15-20 segundos de duración.
- A continuación hay una fase hipertónica de 5-15 seg., durante la cual el paciente cae al suelo con los músculos rígidos y los brazos y las piernas extendidas. En esta fase el enfermo no puede respirar, puede estar cianótico, se muerde la lengua y sufre relajación de esfínteres, pudiéndose orinar o defecar.
- A continuación hay una fase clónica en las que hay una rápida sucesión de rigidez y relajación. Esta fase se acompaña de hiperventilación, salivación y taquicardia.
- Al finalizar la fase clónica empieza el estado postcrítico, caracterizado por una situación de alteración del nivel de consciencia (coma o estupor) en donde los músculos permanecen flácidos.
- Finalmente la consciencia se va recuperando progresivamente. El enfermo no recuerda lo que ha ocurrido y suele presentar dolor de cabeza y extrema fatiga.
¡Una imagen vale más que mil palabras!, mira este video de un paciente convulsionando.
¡Ayuda a tu paciente, está convulsionado!
El paciente se está poniendo azul, no puede respirar porque todos los músculos de su cuerpo (incluido los respiratorios) están totalmente rígidos. Ves como sale sangre de su boca mezclada con la saliva. Los espasmos de su cuerpo lo hacen saltar en el suelo… ¿qué puedes hacer por él?
El objetivo de tu ayuda irá encaminado a mantener permeable la vía aérea y a evitar que el enfermo se lesione durante la crisis.
- Coloca al enfermo en decúbito supino para acceder mejor a su vía aérea.
- Evita que se lesione, pero sin inmovilizar sus extremidades. Puedes colocar un cojín debajo de su cabeza, por ejemplo. Si agarras sus extremidades cuando está convulsionando, se pueden lesionar o fracturar. Ten en cuenta que él está inconsciente, no es consciente de sus actos, y sus músculos están haciendo una fuerza increíble.
- No intentes introducir en la boca ningún objeto para evitar la mordedura de lengua una vez que esta está cerrada. Antes puedes intentar introducir una cánula de guedel.
- Administra, si puedes, oxígeno con una mascarilla. Ten preparado un aspirador de secreciones por si vomita cuando se relaje.
- Durante el periodo post crítico, coloca al paciente de lado para evitar que haga una broncoaspiración.
EL COMA
El coma es un estado de disminución del nivel de consciencia que puede oscilar entre la somnolencia y el coma profundo.
¿Cómo puedes medir el nivel de consciencia alterado?
El estado del nivel de conciencia lo puedes dividir en 4 niveles:
- Somnolencia: Tendencia al sueño. Con respuesta a órdenes verbales y complejas.
- Obnubilación: Solo hay respuesta a órdenes verbales simples y estímulos dolorosos.
- Estupor: No hay respuesta a ningún estímulo verbal pero si doloroso.
- Coma profundo: no hay respuesta a estímulos verbales ni dolorosos.
- Apertura ocular,
- Respuesta verbal
- y Respuesta motora.
Este tipo de valoraciones te puede resultar complejo, por eso lo voy a simplificar. Usa la siguiente
regla mnemotécnica: Recuerda estas siglas AVDN.
- A, el paciente está Alerta.
- V, el paciente está dormido pero se despierta al oír tu Voz (respuesta Verbal).
- D, el paciente está dormido pero se despierta ante estímulos dolorosos (respuesta Dolor).
- N, paciente dormido que NO responde de forma adecuada a ningún estímulo. Está en coma.
Por este motivo: ¡Ante un enfermo en coma debes aplicar el ABC para proteger su vía aérea!
¿Sabes que es un Síncope?
Es una pérdida de la consciencia repentina y de corta duración debido a una interrupción temporal del riego sanguíneo cerebral. Es una de las causas más frecuente de pérdida de conciencia en medicina de emergencias.
Se diferencia del coma en que en el síncope la pérdida de consciencia dura pocos minutos se
recupera sola, normalmente cuando tumbas al paciente. Recuerda que en esta postura llega
mejor la sangre al cerebro.

























Hola... tengo una duda... cuando convulsiona o tiene un ataque de epilepsia... se le coloca un guedel?? cómo hacerlos si está en una fase en la que su musculatura está rígida? gracias!
ResponderEliminar